Dit webartikel is een beschouwing over de toekomstige opgave: ‘de zorguitgaven groeien harder dan de economie groeit en verdubbelen over de periode 2015-2040’. In deze VTV (In de Volksgezondheid Toekomst Verkenning (VTV) rapporteert het RIVM elke vier jaar over de ontwikkeling van de volksgezondheid in Nederland.) zijn verschillende groepen in de samenleving geraadpleegd. Hieruit is gebleken dat burgers en volksgezondheidsprofessionals dit een belangrijke opgave voor de toekomst vinden. Dit webartikel belicht de oorzaken en mogelijke gevolgen van de stijging van de zorguitgaven en besteedt aandacht aan de verschillende manieren om naar zorguitgaven te kijken. Tot slot wordt kort gereflecteerd op de houdbaarheid van de zorguitgaven.
Dit webartikel is onder andere gebaseerd op het Trendscenario en de Themaverkenningen van deze VTV-2018. De onderbouwing voor de hier gepresenteerde teksten, cijfers en figuren kunt u in deze onderdelen vinden, tenzij anders aangegeven. Het Trendscenario en de Themaverkenningen geven een beeld van hoe onze volksgezondheid en zorg zich de komende 25 jaar kunnen ontwikkelen als we op de huidige voet door zouden gaan en niets extra’s zouden doen. Op deze manier kunnen de maatschappelijke opgaven voor de toekomst in kaart gebracht worden.
Dit webartikel bestaat uit de volgende onderdelen:
De zorguitgaven verdubbelen tot 2040
In het Trendscenario stijgen de zorguitgaven met gemiddeld 2,9 procent per jaar tot 174 miljard euro in 2040. Dat is een verdubbeling ten opzichte van 2015. De zorguitgaven per persoon stijgen van 5.100 euro in 2015 tot 9.600 euro in 2040. Hierbij zijn de uitgaven uitgedrukt in prijzen van 2015 en omvatten zowel collectieve als private uitgaven aan zorg. Het aandeel van de zorguitgaven als percentage van het Bruto Binnenlands Product (BBP) neemt toe van 12,7 procent in 2015 naar 16,4 procent in 2040. Dit is gebaseerd op een veronderstelde groei van het BBP (Bruto Binnenlands Product ) van 1,8 procent per jaar.
De zorguitgaven stijgen door demografie, welvaart en technologie
De grote drijvende krachten achter de groei van de zorguitgaven zijn demografie, welvaart en technologie. Van de gemiddelde jaarlijkse groei van de totale zorguitgaven in het Trendscenario (2,9 procent) komt een derde deel (1,2 procent) door demografische ontwikkelingen (bevolkingsgroei en vergrijzing). Twee derde van de uitgavengroei (1,7 procent) is toe te schrijven aan andere factoren, waaronder stijgende welvaart en medische technologie. Deze factoren beïnvloeden de zorguitgaven op verschillende manieren. Zo zorgt bevolkingsgroei voor hogere zorguitgaven omdat er simpelweg meer mensen zijn die zorg nodig hebben. Vergrijzing (de toename van het aantal ouderen in de bevolking) zorgt voor hogere uitgaven omdat ouderen in de regel (veel) meer zorg nodig hebben dan jongeren. De stijgende levensverwachting (het ouder worden van ouderen) zorgt ook voor hogere zorguitgaven, omdat de periode waarin ouderen zorg gebruiken langer wordt (1). Ook welvaartsgroei zorgt vaak voor een stijging van de zorguitgaven. Bij een groeiende economie zijn er meer middelen voorhanden, en burgers verwachten bij welvaartsgroei vaak ook dat de overheid (meer) investeert in de gezondheidszorg (2). Tegelijkertijd zijn overheden bij een groeiende economie vaak ook geneigd om daar meer geld voor vrij te maken.
De relatie tussen zorguitgaven en technologie is complex
De relatie tussen technologie op zorguitgaven is complex. Hierbij spelen meerdere factoren een rol, zoals hogere prijzen en meer gebruik (volume), maar ook de indirecte effecten van technologie, zoals langere overleving. Om te beginnen zorgt de introductie van nieuwe technologie in de gezondheidszorg vaak voor hogere prijzen, en daardoor ook hogere uitgaven. Deze hogere prijzen zijn vaak het gevolg van doorberekende research- en ontwikkelingskosten, patenten en (om)scholing van personeel. Hoge prijzen zijn meestal tijdelijk (3). Daarnaast schept nieuwe technologie in de gezondheidszorg vaak ook meer vraag en meer gebruik (in economische termen ook wel volume genoemd). Ook dit zorgt voor hogere uitgaven. Dit effect heeft vaak een structureler karakter dan hoge prijzen, waardoor prijsdalingen lang niet altijd leiden tot lagere zorguitgaven (4, 5). De groei van de vraag kan verklaard worden door het feit dat nieuwe technologie vaak ook de behandeling van nieuwe patiëntengroepen mogelijk maakt. Bij de groei van het volume speelt ook het fenomeen ‘technology creep’ een rol (bij geneesmiddelen wordt dit ook wel off-labelgebruik genoemd). Deze term slaat op de vaak langzame maar gestage uitbreiding van het gebruik van nieuwe technologieën naar groepen waarvoor die in eerste instantie niet bedoeld zijn, zonder dat duidelijk is of dit ook altijd leidt tot betere gezondheidsuitkomsten. Bovendien zijn er weinig (financiële of zorginhoudelijke) prikkels om de oude technologie niet meer te gebruiken, waardoor nieuwe technologie vaak naast en niet in plaats van oude technologie gebruikt wordt. De uitgaven aan nieuwe technologie komen er dus bij, zonder dat er iets van de uitgaven af gaat (6-8). Tot slot heeft technologie ook indirecte effecten. Nieuwe diagnostiek en behandelmogelijkheden (waaronder nieuwe geneesmiddelen) zorgen ervoor dat steeds meer mensen niet overlijden als gevolg van bepaalde aandoeningen. Dit betekent echter ook dat deze groep – zeker naar mate die ouder wordt – vaak andere aandoeningen krijgt, met daaraan verbonden zorggebruik en zorguitgaven.
Ook arbeidsproductiviteit speelt een rol
Ook arbeidsproductiviteit speelt een rol bij het toenemen van de zorguitgaven. De gezondheidszorg is, vergeleken met bijvoorbeeld de industrie, een arbeidsintensieve bedrijfstak. Loonstijgingen vallen hierdoor niet altijd samen met hogere arbeidsproductiviteit. In de industrie kunnen hogere loonkosten vaak worden gecompenseerd door mechanisering of automatisering. Hierdoor is het vaak mogelijk om met minder mensen méér te produceren. In de gezondheidszorg kan dat veel minder. Soms zijn er door nieuwe technologie juist meer mensen nodig, in plaats van minder, bijvoorbeeld bij hoogspecialistische monitoring. In de gezondheidszorg blijven ondanks de hogere lonen vaak evenveel handen aan het bed werkzaam. De zorg wordt daardoor in vergelijking met de bijvoorbeeld de industrie duurder. Dit noemen we ook wel het Baumol-effect (9, 10).
De zorguitgaven aan kanker stijgen het snelst
De groep van psychische stoornissen, inclusief dementie en verstandelijke beperking, is ook in 2040 de ziektegroep waaraan het meest wordt uitgegeven. In de periode 2015-2040 stijgen de uitgaven aan de behandeling van kanker (nieuwvormingen) het snelste, met gemiddeld 6 procent per jaar. De groei van de uitgaven aan kanker is voor één zesde deel toe te schrijven aan demografische ontwikkelingen (vergrijzing, bevolkingsgroei). Het resterende deel (vijf zesde) kan worden toegeschreven aan andere factoren, waaronder medische technologie (waar ook geneesmiddelen onder vallen) en toenemende welvaart. Deze projectie is gebaseerd op historische trends, waarbij verondersteld wordt dat trends uit het verleden zich voortzetten in de toekomst. Voor de behandeling van kanker zijn in de periode tussen 2011 en 2015 veel nieuwe en vaak dure geneesmiddelen op de markt gekomen. Deze extra uitgavengroei verklaart een deel van de stijging in deze projectie.
Ook de uitgaven aan ouderenzorg nemen snel toe
Volgens het Trendscenario stijgen de zorguitgaven voor 65-plusser tussen 2015 en 2040 van 44 procent naar 59 procent van de totale zorguitgaven. Hierbij gaat het zowel om curatieve zorg – bijvoorbeeld in een ziekenhuis – als langdurige zorg thuis of in een verpleeghuis. Van alle zorgsectoren stijgen in het Trendscenario de uitgaven aan de ouderenzorg het snelst, van 20 procent van de totale zorguitgaven in 2015 naar 25 procent in 2040. Ongeveer driekwart van deze groei is toe te schrijven aan de doorzettende vergrijzing.
Wat zijn de onzekerheden rondom de stijging van de zorguitgaven?
Net als andere toekomstprojecties is ook de projectie van de zorguitgaven omgeven door een aantal onzekerheden. Ten eerste is de economische groei en daarmee het economisch draagvlak voor stijgende zorguitgaven onzeker. In het Trendscenario wordt uitgegaan van een gemiddelde economische groei van 1,8 procent per jaar. Het verleden laat zien dat deze groei sterk kan fluctueren. Eventuele economische crises kunnen zorgen voor een rem op de groei van de zorguitgaven. Zowel de overheid als burgers hebben dan minder geld te besteden. Dit leidt op nationaal niveau vaak tot beheersingsmaatregelen en bezuinigingen op de zorguitgaven. Op persoonlijk niveau zullen mensen minder snel geneigd zijn om zorg te gebruiken die ze (gedeeltelijk) uit eigen zak moeten betalen. Daarnaast kan de bevolking sneller groeien dan verwacht, bijvoorbeeld door dalende sterftecijfers en migratie. Ook kan de levensverwachting harder stijgen dan verwacht. Een toename van de bevolking of van het aantal ouderen zal direct effect hebben op de zorguitgaven. De invloed van technologie vormt de grootste onzekerheid, omdat dit zowel een positief als negatief effect kan hebben op de groei van de zorguitgaven (zie Themaverkenning Techonologie). Andere, meer normatieve factoren, zoals de betalingsbereidheid van mensen, zijn vaak lastig kwantitatief uit te drukken. Eerdere analyses laten zien dat toekomstige zorguitgaven naar verwachting harder zullen stijgen dan de groei van het Bruto Binnenlands Product (10). Hierdoor zullen de zorguitgaven als percentage van het BBP stijgen.
Verschillende manieren van kijken naar zorguitgaven
Kosten, uitgaven of investering?
In de VTV (In de Volksgezondheid Toekomst Verkenning (VTV) rapporteert het RIVM elke vier jaar over de ontwikkeling van de volksgezondheid in Nederland.) wordt de term ‘zorguitgaven’ gebruikt in plaats van zorgkosten. Dit is een bewuste keuze. Voor het geld dat we uitgeven aan zorg krijgen we immers ook iets terug: gezondheid. De term zorgkosten suggereert dat de zorg vooral wordt gezien als kostenpost. De laatste jaren wordt ook de term zorginvesteringen steeds vaker gebruikt. Hiermee wordt benadrukt dat gezondheidszorg soms meer oplevert dan het aanvankelijke bedrag dat eraan wordt uitgegeven. Het inzichtelijk krijgen van kosten en baten van een zorginvestering of een interventie is niet eenvoudig. De kosten zijn vaak goed in cijfers uit te drukken. Voor de resultaten is dat vaak veel lastiger, zeker als hier ook een bedrag aan moet worden toegekend. Er zijn weliswaar vastgestelde waardes voor gezondheidswinst, maar de effecten van interventies kunnen ook andere uitingsvormen hebben, zoals een betere kwaliteit van leven, een betere ervaren gezondheid of een hogere (arbeids)productiviteit (11). Het uitvoeren van een maatschappelijke kosten-baten analyse (MKBA) is een manier om voor- en nadelen van een maatregel af te wegen door deze zoveel mogelijk in euro's uit te drukken (12). De meeste MKBA’s gaan echter over (een pakket van) één of enkele interventies. Het uitvoeren van een MKBA op de totale zorguitgaven is vanwege de complexiteit en omvang vrijwel onhaalbaar.
Verschillende afbakeningen van zorguitgaven
Het lijkt eenvoudig om de zorguitgaven te bepalen. Er bestaan echter meerdere manieren om naar de zorguitgaven te kijken. In de VTV wordt een maatschappelijk perspectief gehanteerd. Dat houdt in dat alle directe collectieve en private zorguitgaven worden meegenomen (zie Trendscenario). Als op deze manier naar de zorguitgaven van 2015 wordt gekeken, komen die op 85,8 miljard euro uit. Hiermee is het perspectief van de VTV anders dan dat van de Zorgrekeningen van het CBS (Centraal Bureau voor de Statistiek), die voor 2015 uitkomt op een totaalbedrag van 94,5 miljard euro. Dit komt doordat het CBS óók de uitgaven aan welzijnsactiviteiten, jeugdzorg en kinderopvang meeneemt. Als er wordt gekeken met de bril van de overheidsfinanciën (rijksbegroting) dan zijn zowel de VTV- als de CBS-definitie te ruim. Het ministerie hanteert een eigen definitie die uitgaat van het perspectief van de begroting van het ministerie van VWS (Ministerie van Volksgezondheid, Welzijn en Sport): het Budgettair Kader Zorg (BKZ). Hierbij wordt alleen gekeken naar de zorg die collectief wordt gefinancierd, door bijvoorbeeld verzekeringen (Zvw en Wlz (Wet langdurige zorg )) en door directe overheidsuitgaven door rijk en gemeenten (Wmo). Dit betekent dat bijvoorbeeld jeugdzorg, lokaal welzijnswerk, de uitgaven aan arbodiensten, GGD (Gemeentelijke/gewestelijke gezondheidsdienst)-en en de zorg die door aanvullende (private) verzekeringen wordt gefinancierd in het BKZ (Budgettair Kader Zorg ) buiten beeld blijven. Bij het zogenaamde ‘netto-BKZ’ worden bovendien ook het verplichte eigen risico (Zvw) en de eigen bijdragen (Zvw, Wlz en Wmo (Wet maatschappelijke ondersteuning )) buiten beschouwing gelaten. Het netto-BKZ voor 2015 bedroeg 66,4 miljard euro. Hierbij moet worden opgemerkt dat het BKZ niet elk jaar hetzelfde is. De samenstelling van het verzekerde pakket (zorgaanbod) van Zvw (Zorgverzekeringswet ) en Wlz verandert van jaar tot jaar. Soms zijn de veranderingen minimaal, maar het kan ook om substantiële wijzigingen gaan. Daarnaast kunnen ook de hoogte van het verplichte eigen risico en de verplichte eigen bijdrages van jaar tot jaar veranderen (1). Uit het bovenstaande blijkt wel dat de gehanteerde definitie van zorguitgaven sterk samenhangt met de context waarin die gebruikt wordt.
Zorguitgaven en het huishoudboekje
Voor individuele burgers en huishoudens hebben de bovenstaande afbakeningen waarschijnlijk weinig zeggingskracht. Voor hen bestaan de zorguitgaven vooral uit zorgpremies, eigen bijdragen en het eigen risico, waarvan een deel eventueel gedeeltelijk gecompenseerd wordt via de zorgtoeslag. Hoe verhouden deze uitgaven aan zorg zich tot andere persoonlijke uitgaven? Het Centraal Planbureau (CPB) heeft in 2013 berekend dat het aandeel van de gemiddelde huishoudelijke begroting dat naar zorg gaat kan oplopen tot 28 procent in 2040 (10). Op dit moment is dat nog 23 procent. Als gekeken wordt naar de totale zorguitgaven per individuele Nederlander (inclusief kinderen), dan gaven we in 2015 gemiddeld 422 euro per persoon per maand uit aan zorg. Dit stijgt in 2040 naar gemiddeld 800 euro per persoon per maand. Hierbij gaat het om gemiddelden. In individuele gevallen – vooral bij mensen met een chronische aandoening – kan er soms sprake zijn van een stapeling van eigen risico’s en eigen bijdrages. Hoewel het eigen risico en de eigen bijdrages aan een wettelijk maximum gebonden zijn, kunnen de uitgaven op individueel niveau fors oplopen (13).
Zorg is de grootste uitgavenpost binnen de overheidsbegroting
Voor 2018 bedraagt de totale overheidsbegroting 285 miljard euro. Zorg neemt hiervan 80,4 miljard euro voor haar rekening (zie figuur 1). Dat is ongeveer 28 procent. De post Sociale Zekerheid en Arbeidsmarkt volgt met 79 miljard euro. De post Zorg in de overheidsbegroting is ongeveer net zo groot als Onderwijs, Defensie, Buitenlandse en Binnenlandse Zaken en Justitie sámen. Het bedrag voor Zorg op de rijksbegroting voor 2018 (80,4 miljard euro) is hoger dan het netto-BKZ (68,8 miljard euro). Dit komt doordat hier ook andere uitgaven onder vallen, zoals die voor preventie, de zorgtoeslag, jeugd, sport en bewegen, de zorg voor oorlogsgetroffenen en de herinnering aan de Tweede Wereldoorlog. Bovendien staan ook de personeelskosten van het ministerie en aanverwante organisaties, zoals het RIVM (Rijksinstituut voor Volksgezondheid en Milieu), op de begroting (14).
Overzicht inkomsten en uitgaven, 2018
Bedragen in miljarden euro
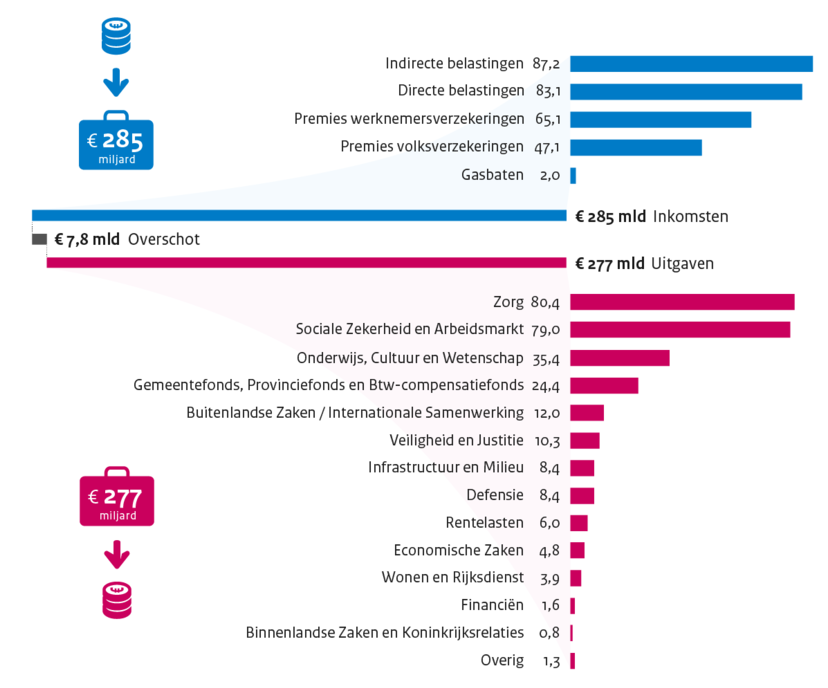
Bron: Ministerie van Financiën
Nederlandse zorguitgaven hoog, maar vergelijkbaar met andere landen
Waar staat Nederland in vergelijking met andere landen als het gaat om zorguitgaven? Met de System of Health Accounts-definitie van de OECD (The Organisation for Economic Co-operation and Development ) zijn deze vergelijkbaar met de ons omringende landen (zie figuur). We geven meer uit aan zorg dan België en het Verenigd Koninkrijk, maar bijvoorbeeld minder dan Duitsland, Frankrijk en Zweden. Tegelijkertijd valt op dat de zorguitgaven de afgelopen jaren in alle OECD-landen zijn gestegen. Volgens de OECD kan deze stijging vooral verklaard worden door de toename van de uitgaven aan langdurige zorg. Hierbij heeft Nederland lang een afwijkend patroon gehad, met relatief lage uitgaven aan curatieve zorg maar juist hoge uitgaven aan langdurige zorg. De laatste jaren zijn deze verschillen bijgetrokken, eerst door de komst van de Zorgverzekeringswet en de toename van de curatieve zorguitgaven, en daarna door de komst van de Wet langdurige zorg en bezuinigingen op de langdurige zorg. Daartegenover staat dat het Nederlandse zorgstelsel volgens de OECD ook doeltreffend, zeer toegankelijk en adaptief is (1).
Gebruikte indicator(en): Zorguitgaven als percentage van het Bruto Binnenlands Product (BBP). Het gebruikte afbakeningskader voor zorguitgaven is hier het System of Health Accounts (SHA). Deze afbakening wordt gebruikt voor internationale vergelijkingen.
Gebruikte bron(nen): OECD.Stat Health expenditure and financing.
Wat zijn de gevolgen van de groei van de zorg en de stijgende zorguitgaven?
Het macro-economisch belang van de zorg neemt sterk toe
De gezondheidszorg kan op verschillende manieren worden bekeken: als een consumptieve sector, waar we producten of diensten ‘kopen’, of als een productieve sector die iets oplevert. Met de bril van consumptie op kan er bijvoorbeeld worden gekeken hoeveel van de toekomstige welvaarstsgroei naar de gezondheidszorg zal gaan. Bij een gemiddelde groei van 1,8 procent per jaar zal onze economie tussen 2015 en 2040 met 380 miljard euro groeien. De zorguitgaven nemen in deze periode toe met bijna 88 miljard, bij een gemiddelde groei van 2,9 procent per jaar. Dat betekent dat ongeveer 23 procent van de absolute economische groei naar de gezondheidszorg zou gaan. Als we gezondheidszorg bekijken als een productieve sector, dan lijkt deze met een omvang van 16,4 procent van het BBP (Bruto Binnenlands Product ) in 2040 een van de grootste economische sectoren van Nederland te worden. Dit is vergelijkbaar met de omvang van bijvoorbeeld de industrie of de zakelijke dienstverlening. Daar tegenover staat dat de industrie producten maakt en de financiële dienstverlening geld oplevert. De opbrengsten van de gezondheidszorg zijn echter veel minder tastbaar. Toch is hier wel wat over te zeggen. Recent onderzoek laat zien dat zeker de helft van de stijging van de levensverwachting in de afgelopen decennia is toe te wijzen aan verbeteringen in de gezondheidszorg. Ook de investeringen in de ouderenzorg hebben hieraan bijgedragen (1, 15, 16). Daarnaast kan goede zorg bij patiënten ook leiden tot minder ziekteverzuim, hogere arbeidsproductiviteit, betere schoolprestaties of meer maatschappelijke participatie (vrijwilligerswerk).
De vraag naar personeel in de zorg neemt toe
In de zorg werken momenteel ruim één miljoen mensen. Dat is ongeveer 13% van alle werknemers in Nederland. Ruim een derde (35 procent) van deze mensen werkt in de verpleging, verzorging en thuiszorg (VVT), een kwart (27 procent) in een ziekenhuis en 16 procent in de gehandicaptenzorg (17). Er is op dit moment een tekort aan zorgprofessionals (17). De groei van de zorgsector zal ook effecten hebben op de (zorg)arbeidsmarkt. Vergeleken bij andere economische sectoren, kunnen binnen de zorgsector handen (aan het bed) vaak niet zo eenvoudig worden vervangen door technologie. De inzet van mensen blijft hierdoor belangrijk. Verwacht wordt dat het extra tekort aan zorgpersoneel de komende jaren zal oplopen tot ongeveer 100.000 mensen. Hierbij gaat het vooral om hbo (Hoger beroepsonderwijs )- en mbo (Middelbaar beroepsonderwijs )-verpleegkundigen en mbo3 verzorgenden. De toekomstige vraag naar zorgpersoneel zal ook afhangen van de ontwikkelingen van specifieke onderdelen van zorg en het benodigde profiel van toekomstige zorgprofessionals. Dit is nu nog niet goed in te schatten. Maar gegeven de huidige en voorziene tekorten aan personeel zal de druk de komende jaren waarschijnlijk zeker niet afnemen.
Solidariteit onder druk?
Het huidige Nederlandse zorgstelsel kenmerkt zich door een sterke risicosolidariteit. Dit betekent dat er in de zorgpremies voor de basisverzekering en langdurige zorg geen onderscheid gemaakt wordt tussen zieken en niet-zieken, tussen mensen met een gezonde en ongezonde leefstijl en tussen jongeren en ouderen. De stijging van de zorguitgaven zorgt voor een toenemende druk op deze solidariteit en de discussie hierover neemt de laatste jaren toe. Volgens sommigen rechtvaardigen de stijgende zorguitgaven een meer risicogerichte aanpak: degene die ‘onverantwoord leeft’, moet ook meer bijdragen. Volgens de voorstanders hiervan betekent dit onder andere dat (de gevolgen van) een ongezonde leefstijl (bijvoorbeeld overgewicht, overmatig alcoholgebruik en roken) zou(den) moeten leiden tot hogere individuele zorgpremies. Mensen met een ongezonde leefstijl, zo wordt geredeneerd, gebruiken immers ook meer zorg en bovendien is die zorg grotendeels ‘vermijdbaar’ (18). Dit ligt echter ingewikkelder. Op de middellange termijn levert het verbeteren van de leefstijl inderdaad lagere zorguitgaven op, maar die worden vaak op de langere termijn weer teniet gedaan. Mensen die gezonder leven, worden vaak ouder. Dan krijgt juist deze groep te maken met ouderdomsaandoeningen die intensieve en dure zorg met zich meebrengen (1). Het koppelen van premies aan risicofactoren is dus niet zo eenvoudig als het lijkt. Bovendien kan het betrekken van risicofactoren bij het vaststellen van de solidariteit binnen de zorgverzekering leiden tot een proces dat door de sociologen Doyle en Ericsson ‘unpooling’ is genoemd: het versplinteren van een brede solidariteitsbasis binnen verzekeringssystemen tot steeds kleinere subgroepen. Uiteindelijk leidt dit voor bijna iedereen tot hogere premies (19).
Is de stijging van de zorguitgaven houdbaar?
Als de zorguitgaven in 2040 twee keer zo hoog zijn als nu, zijn ze dan nog houdbaar? Meerdere factoren spelen hierbij een rol. De houdbaarheid hangt niet alleen af van de stijging van de zorguitgaven zelf. Ook de toekomstige ontwikkeling van de welvaart speelt een belangrijke rol. Door de toenemende demografische druk wordt het economische draagvlak voor de verzorgingsstaat en voor de uitgaven voor de zorg kleiner. De groep die de baten van de zorg geniet wordt immers groter in vergelijking met de groep die de premies moet opbrengen. De effecten hiervan kunnen ondervangen worden door bezuinigingen (bijvoorbeeld door het inkrimpen van het pakket van de basisverzekering of het instellen van uitgavenplafonds), door een groter BBP, bijvoorbeeld door mensen langer te laten werken (verhoging pensioenleeftijd), of door het verhogen van de arbeidsproductiviteit door innovatie. Bij het laatste is de rol van (zorg)technologie onduidelijk. Zoals in dit stuk is geschetst, kan technologie (waaronder geneesmiddelen) op verschillende manieren effect hebben op de zorguitgaven. Trends uit het verleden laten vooral het opdrijvende effect van technologie op de zorguitgaven zien. Als echter de beloftes over mogelijke kostenbesparingen door technologie in de toekomst worden ingelost, kunnen de zorguitgaven er in 2040 heel anders uitzien dan we nu verwachten. Het hangt echter niet alleen af van de vraag hoeveel we aan zorg kunnen uitgeven, maar ook hoeveel we eraan willen uitgeven en waaraan dit geld dan besteed moet worden. Dat zijn vaak politieke of beleidsmatige keuzes, bijvoorbeeld over hoe kwaliteit van zorg, toegankelijkheid van zorg en de hoogte van de uitgaven zich tot elkaar zouden moeten verhouden (1). Tegelijkertijd leveren de uitgaven aan gezondheidszorg ook veel op: een hogere (gezonde) levensverwachting, minder ziekteverzuim, hogere arbeidsproductiviteit, betere schoolprestaties en meer maatschappelijke participatie. Het is daarom eigenlijk niet goed mogelijk om een uitspraak te doen over de houdbaarheid van de zorguitgaven in de toekomst.